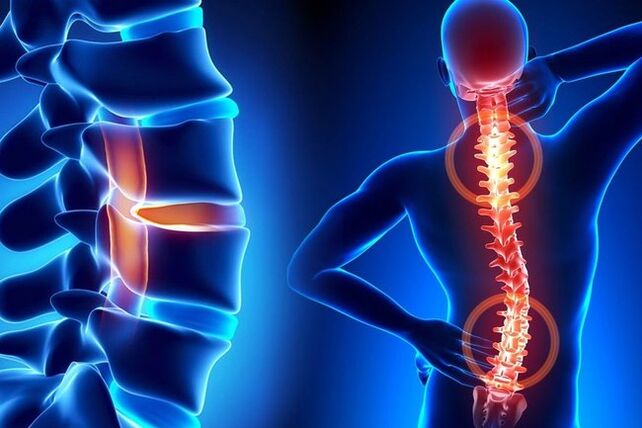
L'ostéochondrose de la colonne vertébrale est une destruction dégénérative-dystrophique provoquée par l'amincissement progressif du tissu cartilagineux des disques intervertébraux. Tout le monde est sensible à cette maladie, car en raison de la posture verticale, la colonne vertébrale humaine subit un stress énorme. Si l'on prend en compte les facteurs dommageables, alors entre 40 et 50 ans, l'ostéochondrose du dos se retrouve chez presque toutes les personnes. La pathologie ne peut pas être complètement guérie. Il est impossible d'arrêter le processus dégénératif associé à l'âge, mais avec un traitement approprié, il peut être stoppé. Vous devez apprendre à traiter correctement les symptômes de l'ostéochondrose.
Caractéristiques générales de la pathologie.
La maladie se développe dans trois parties de la crête : cervicale, thoracique et lombaire. L'ostéochondrose cervicale et lombaire est plus fréquemment diagnostiquée car ces zones ont une plus grande mobilité. Plus une personne peut effectuer de mouvements actifs dans les articulations, plus les disques intervertébraux seront sujets aux blessures et à la dégénérescence. L'ostéochondrose de la région thoracique est moins fréquente, mais plus grave.
La pathologie est insidieuse car elle contribue à l’apparition d’autres maladies dégénératives dans l’organisme, notamment la hernie intervertébrale. Dans les premiers stades, le patient ne ressent pas de douleur, mais des changements métaboliques persistants dans le métabolisme du calcium et du phosphore apparaissent déjà, ce qui altère la structure osseuse de la colonne vertébrale. La circulation sanguine dans la zone touchée se détériore, entraînant une dégénérescence prématurée.
Le disque intervertébral contient un anneau fibreux recouvert de microfissures. Un noyau pulpeux apparaît à la surface de la lésion ; certaines parties commencent progressivement à s’infiltrer. Dans le contexte de processus dégénératifs, l'anneau fibreux commence à s'affaiblir et à s'étirer, ce qui entraîne une augmentation de la zone de microdommages. Lorsque l’anneau fibreux se rompt, le noyau pulpeux sort. C'est ainsi qu'apparaît une hernie intervertébrale de la moelle épinière.
Si le processus de dégénérescence à l'origine de l'ostéochondrose est ralenti, des hernies et des protubérances apparaissent ensuite. Plus le traitement sera débuté tôt, plus il sera facile de lutter contre les signes de détérioration. Les symptômes de l'ostéochondrose du dos dépendent de l'emplacement sur la crête et de l'effet des maladies concomitantes sur le corps.
Causes qui provoquent l'ostéochondrose de la colonne vertébrale.
Dans la plupart des situations, la maladie est héréditaire. Dans d'autres cas, la maladie survient dans le contexte d'affections défavorables courantes pouvant provoquer une exacerbation, notamment :
- Blessures au dos antérieures, y compris des dommages aux os, aux articulations et aux tendons.
- Problèmes du système musculo-squelettique, notamment mauvaise posture et pieds plats.
- Antécédents de troubles métaboliques, notamment de pathologies endocriniennes. Les personnes souffrant d’hypothyroïdie décompensée et de diabète risquent de développer des problèmes osseux. Ces problèmes affectent négativement l’absorption du calcium.
- Avoir un excès de poids. En cas d'obésité et d'un indice de masse corporelle élevé, une personne subit une usure prématurée des articulations. Un poids élevé exerce une pression sur le système musculo-squelettique, ce qui affecte négativement la santé de la colonne vertébrale.
- Mauvaise alimentation. Une alimentation quotidienne pauvre en nutriments et en microéléments provoque une hypovitaminose, qui fait souffrir le corps humain de manière systémique, ce qui peut affecter négativement l'état de la colonne vertébrale.
- Inactivité physique. Il a été démontré qu’un mode de vie sédentaire provoque une fragilité des os. Une activité physique modérée est bénéfique.
- Haltérophilie. Tout comme une activité musculaire insuffisante, un effort excessif entraîne des microtraumatismes et des dommages qui provoquent des maladies du système musculo-squelettique.
- Infections virales ou bactériennes antérieures. Exemples : ostéomyélite, poliomyélite.
- Ayez de mauvaises habitudes. L'abus d'alcool et de nicotine provoque une détérioration de la circulation sanguine, ce qui affecte négativement l'état du système squelettique.
Facteurs qui influencent l'apparition de la maladie :
- Malformations congénitales de la colonne vertébrale.
- Mauvaise posture.
- Avoir les pieds plats.
- Séjour prolongé en position assise ou debout.
- Appartenant au genre féminin. Les femmes pendant la grossesse et la ménopause subissent une perte osseuse accrue. Avec une carence prolongée en calcium et en autres minéraux, un processus dégénératif se produit dans la colonne vertébrale, contribuant à l'apparition de l'ostéochondrose.
- Hypogonadisme. En cas de carence en hormones stéroïdes chez les deux sexes, le calcium n'est pratiquement pas fixé dans le tissu osseux. En conséquence, le patient souffre d'ostéochondrose liée à l'âge. À un jeune âge, ces conditions surviennent très rarement. Dans ce cas, nous parlons de mutations.
Compte tenu des facteurs de risque ci-dessus, il faut essayer de maintenir un mode de vie doux.
Stades de développement de la maladie
La maladie comporte 4 stades, dont le tableau suivant :
- La phase initiale est la phase des processus métaboliques dégénératifs. Le patient ne présente aucun symptôme, car le tissu cartilagineux n’a pas commencé à se détériorer activement. La déformation du disque intervertébral commence. Comme il n’y a pas encore de grosseur, le patient ne ressent pas de douleur dans le dos. Habituellement, au stade initial de l'ostéochondrose, la maladie est rarement découverte, le plus souvent par hasard. Tous les spécialistes ne peuvent pas remarquer les premiers signes de dégénérescence. Dans de rares cas, le patient peut ressentir un inconfort minime associé au surmenage. Le dos du patient commence à lui faire mal lorsqu'il reste debout ou assis pendant une longue période. De plus, cette douleur est associée à un surmenage et à une faiblesse de la structure musculaire.
- Dans la deuxième étape, commence la destruction active de l'anneau fibreux, ce qui provoque une diminution de la hauteur du disque intervertébral. A ce stade, le patient attentif se tourne déjà vers un spécialiste, car il ressent des symptômes plus vifs. La tête peut commencer à faire mal fréquemment et des pics de pression inexpliqués peuvent survenir. Le bas du dos, le cou ou les omoplates font souvent mal. Le patient ne tolère plus un exercice prolongé et se fatigue rapidement. A ce stade, l'ostéochondrose est détectée par radiographie.
- Au troisième stade, la maladie provoque une protrusion de l’anneau fibreux. Lors du diagnostic, le patient est diagnostiqué avec une saillie ou une petite hernie intervertébrale, ce qui crée de graves problèmes dans la vie quotidienne. Le cartilage est déjà fragilisé et le patient se sent très mal. La troisième étape est temporaire en termes de traitement. A ce stade, il est encore possible d'utiliser un traitement conservateur pour que le patient se sente mieux et stopper le développement de la hernie.
- Étape 4 – terminale. Les vertèbres perdent leur élasticité et leur mobilité. Le patient souffre de douleurs non seulement pendant la journée lors des mouvements, mais aussi la nuit. Le sommeil est perturbé et des symptômes neurologiques apparaissent, puisque l'inconfort est chronique. Le syndrome de fatigue chronique s'aggrave. À ce stade, des hernies importantes sont déjà diagnostiquées et interfèrent avec la vie normale du patient. Dans ce cas, une intervention chirurgicale est indiquée pour retirer les ostéophytes. Le traitement conservateur dans les cas avancés n’apporte aucun soulagement.
Plus l'ostéochondrose est détectée tôt, plus il sera facile de la combattre. Aux stades 1 et 2, il est encore possible d'inverser l'évolution de la pathologie si les prescriptions médicales sont inconditionnellement suivies.
Types d'ostéochondrose vertébrale
La colonne vertébrale se compose de 3 sections, dont le bas du dos, la région thoracique et le cou. Selon la situation individuelle, les lésions dégénératives surviennent le plus souvent dans l'un des départements. Plus rarement, la pathologie affecte plusieurs segments de la crête. Les régions cervicales et lombaires sont les plus touchées, puisqu'une plus grande mobilité est observée à ces endroits. Si la colonne thoracique est touchée, la pathologie est plus grave en raison des caractéristiques anatomiques de la crête dans cette zone.
L'ostéochondrose de la colonne lombaire est la plus courante. La prévalence de la pathologie est associée à une charge accrue sur la partie inférieure du corps. De plus, cette partie du dos est plus sujette à la formation de hernies et de renflements. Si un patient ayant de tels antécédents développe des complications, des problèmes de mobilité, de selles et de miction apparaissent. Les cas avancés nécessitent une correction sérieuse et une intervention chirurgicale.
Avec l'ostéochondrose de la colonne cervicale, des douleurs intenses et des points de suture à la tête surviennent. Le plus souvent, la maladie survient dans le contexte d'un travail sédentaire prolongé et d'une activité physique accrue. Les patients atteints de cette maladie nécessitent également une approche thérapeutique intégrée. Les dommages à la colonne cervicale sont également dus à la présence d'une mobilité accrue au niveau des épaules et de la tête.
L'ostéochondrose thoracique est moins fréquente, car en raison de muscles bien développés et d'une mobilité réduite, cette zone est la moins sensible à un tel processus pathologique. Ce type d'ostéochondrose est difficile à diagnostiquer, car les symptômes de la pathologie ressemblent à des maladies du cœur, des poumons ou de l'estomac. Avec l'ostéochondrose thoracique, on observe le plus souvent des douleurs irradiant vers la région des côtes et du cœur, c'est pourquoi la maladie est confondue avec une cardiopathie ischémique et des signes de crise cardiaque. Un critère de diagnostic important est que si des problèmes cardiaques ne sont pas détectés lors d'une plainte de douleur thoracique, il convient de consulter un neurologue ou un traumatologue.
Plus le patient est âgé, plus le risque de dégénérescence de l’articulation vertébrale affectant plusieurs parties de la colonne vertébrale est grand.
Symptômes de l'ostéochondrose vertébrale.
Les symptômes peuvent être divisés en généraux et spécifiques. La deuxième option est typique de l'ostéochondrose de n'importe quelle partie, en fonction de l'emplacement. Les signes courants de maladie dégénérative du dos comprennent :
- Douleur, inconfort et inconfort. Compte tenu du degré et de la localisation du processus pathologique, le patient ressent différents degrés de douleur. Au début, l’inconfort est léger et pressant. La nuit, l'inconfort disparaît temporairement. À mesure que la dégénérescence vertébrale progresse, la douleur devient plus forte et plus fréquente. Dans le pire des cas, la douleur ne s’arrête pas et vous empêche de dormir la nuit.
- Faiblesse, fatigue constante. Les problèmes de colonne vertébrale sont souvent associés à des problèmes de conduction nerveuse et à une mauvaise circulation sanguine. Si un patient développe activement une ostéochondrose, un syndrome de fatigue chronique apparaît avec le temps. Le patient devient de plus en plus incapable d’effectuer ses tâches professionnelles et ne dort pas suffisamment. Plus la pathologie est avancée, plus le patient se sent mal.
- Diminution de la mobilité dans une partie spécifique de la colonne vertébrale. Pendant la période d'exacerbation, non seulement une douleur persistante apparaît, mais la mobilité de la zone affectée du dos est également considérablement limitée. Ce phénomène est associé non seulement au processus inflammatoire, mais également à la spasticité musculaire.
- Spasmes musculaires dans la partie affectée de la colonne vertébrale. L'ostéochondrose n'est pas seulement le résultat de processus dégénératifs naturels dans le corps. L'inactivité physique déclenche généralement la maladie. En l’absence d’activité motrice, les muscles s’atrophient et ne peuvent pas soulager adéquatement la charge de la colonne vertébrale. Il en résulte des tensions persistantes, lourdes de conséquences. Le patient ressent de multiples spasmes qui doivent être soulagés par des médicaments.
- Syndrome radiculaire. Ce phénomène est typique de tous les types d'ostéochondrose, sans exception. Lorsque la pathologie se complique de l'apparition de hernies, on observe une augmentation de la pression du noyau pulpeux qui fait saillie sur les segments nerveux. Il en résulte des effets indésirables : mobilité réduite, douleurs, lumbagos, paresthésies et, dans les situations graves, perte de sensibilité des doigts et des membres inférieurs.
- Autres manifestations végétatives. Ceux-ci incluent des symptômes rappelant la dystonie végétative-vasculaire, des troubles neurologiques, des signes du cœur, des poumons et de l'estomac.
Les symptômes distinctifs de l'ostéochondrose cervicale comprennent :
- Mal de tête. Cela survient soudainement et la crise elle-même se transforme souvent en migraine, accompagnée de vertiges, de nausées, de perte de conscience et de coups de bélier. La maladie est souvent associée à une mauvaise circulation persistante vers la zone touchée et à des racines nerveuses pincées.
- Douleur dans le cou, le trapèze ou le haut du dos. Ce symptôme est associé à une spasticité musculaire accrue. La colonne vertébrale ne peut pas supporter la charge, ces muscles sont donc surchargés. De plus, cette condition survient le plus fréquemment chez les employés de bureau. La nature de la douleur est gênante, restrictive, douloureuse.
- Une plus grande pression. Si une hernie intervertébrale comprime le lit vasculaire, le patient subit une crise d'hypertension qui n'est pas associée à des problèmes du système cardiovasculaire.
- L'apparition d'une sensation d'oppression au niveau du cou et de la gorge. Le phénomène est également associé à une spasticité musculaire, qui provoque un pincement des vaisseaux du cou.
- Des balles dans les doigts, les clavicules et les bras. Il s’agit d’un symptôme purement neurologique associé à des racines nerveuses pincées.
- L'essoufflement, les douleurs au cœur et à la gorge sont moins fréquents.
Les signes de l'ostéochondrose thoracique ressemblent à ceci :
- Sensation d'oppression dans la poitrine.
- L'apparition d'attaques de névralgie intercostale.
- Douleur dans la région cardiaque non associée à une pathologie cardiaque.
- Plaintes d'essoufflement, de douleurs profondes dans la poitrine.
- Toux non associée à des problèmes du système respiratoire.
- Inconfort dans l'estomac ou l'œsophage.
- Douleur dans la zone interscapulaire. Caractérisé par une évolution chronique. Le plus souvent, cela se produit dans le contexte d'une surcharge musculaire statique.
- Engourdissement des bras, des clavicules et des doigts. Moins fréquemment, dans la région lombaire.
C'est ainsi que se manifestent les symptômes de l'ostéochondrose lombaire :
- Douleur dans le bas du dos.
- Sensations de tiraillement dans la région des reins ou dans le bas de l'abdomen.
- L'apparition d'un pincement du nerf sciatique.
- L'apparition d'un symptôme de tension du muscle piriforme. Si ce muscle entre en spasme, il comprime le nerf sciatique, provoquant des symptômes spécifiques, notamment des brûlures et des palpitations le long de la jambe, commençant au niveau des fesses et se terminant dans la cuisse et le bas de la jambe. Ce symptôme neurologique indique généralement des problèmes de colonne vertébrale.
- Problèmes de selles et de miction. Lorsqu'une hernie ou un renflement comprime les parties inférieures des terminaisons nerveuses, la force de contraction des muscles lisses des intestins et de la vessie s'affaiblit considérablement avec le temps. En conséquence, une atonie intestinale et une rétention urinaire se développent. Ces conditions sont extrêmement dangereuses et nécessitent des soins médicaux qualifiés.
- Au fil du temps, la démarche du patient change et une boiterie apparaît dans une jambe. La condition est également associée au pincement des terminaisons nerveuses.
Si un patient présente plusieurs symptômes dans une partie spécifique de la colonne vertébrale, rappelant une ostéochondrose avancée, il est nécessaire de consulter un médecin au plus vite. Il n'existe pas de critères de diagnostic spécifiques permettant de détecter vous-même la maladie. Il est nécessaire de procéder à un diagnostic complet, après quoi la cause exacte de la maladie sera déterminée.
Diagnostic de l'ostéochondrose du dos.
Le diagnostic principal consiste à faire une anamnèse. Un neurologue ou un traumatologue s'enquiert des plaintes et examine le dos du patient. Si le patient n’est pas sûr de devoir consulter ces spécialistes, il doit d’abord consulter un thérapeute. Un médecin clinicien généraliste examinera le patient, enregistrera les plaintes sur une fiche et l'orientera vers un spécialiste.
Le principal problème du diagnostic de l'ostéochondrose de la colonne vertébrale est que la pathologie donne de nombreux faux signes indiquant d'autres maladies. Il est donc nécessaire de consulter plusieurs fois des spécialistes pour s'assurer qu'il n'y a pas de pathologies associées aux systèmes cardiovasculaire, respiratoire et digestif.
Quels types de diagnostics sont habituellement prescrits :
- Radiographie. Ce type d'examen est rapide et ne nécessite pas de frais financiers importants. L'image peut être obtenue gratuitement si le patient subit l'intervention à la clinique du lieu d'inscription. Une image radiographique peut évaluer superficiellement l’état de la crête. S'il existe des défauts graves ou des signes de diminution de la distance des espaces intervertébraux, le patient sera orienté vers d'autres procédures pour clarifier le diagnostic.
- IRM ou tomodensitométrie. Ces types d'études voient clairement les tissus mous, ce sont donc les principales méthodes de diagnostic qui reconnaissent divers processus dégénératifs : déplacements, hernies discales, saillies. À l'aide de tels diagnostics, non seulement l'ostéochondrose est détectée, mais également les hernies, les saillies et les nerfs pincés.
- Tests de laboratoire. Parfois, il est nécessaire de subir une série de tests sanguins qui permettront de détecter des maladies cachées qui affectent négativement l'évolution de la maladie. Habituellement, les tests sont réalisés en combinaison : OBC, OAM, sucre, régulateurs du métabolisme calcium-phosphore, tests rhumatologiques.
Sur la base des données obtenues, le médecin pose un diagnostic final. Après avoir reçu la conclusion, il est nécessaire de suivre les recommandations du spécialiste afin de supporter l'évolution de la maladie de la colonne vertébrale avec moins de douleur. Il existe des pathologies dont on ne peut pas complètement guérir. Ceux-ci incluent l'ostéochondrose.
Traitement de l'ostéochondrose
Il existe de nombreuses options thérapeutiques pour cette maladie de la colonne vertébrale. Ils sont utilisés en fonction du stade de la complication. Si la pathologie est à un stade précoce, les meilleurs remèdes sont les médicaments et les traitements conservateurs. Dans les cas avancés, c'est rare, mais une intervention chirurgicale peut être nécessaire lorsque les médicaments ne suffisent pas et que le patient perd la sensation dans les extrémités, les laissant invalides.
Ce qui est utilisé parmi les produits médicaux :
- AINS ou anti-inflammatoires non stéroïdiens. Ces médicaments soulagent rapidement la douleur associée à une inflammation ou une irritation. L'effet thérapeutique est obtenu rapidement, en une journée. Ces médicaments constituent donc le premier choix. Inconvénients des AINS : ils ne peuvent pas être injectés pendant plus de deux jours. Sous forme orale, certains types de médicaments sont utilisés pendant trois semaines maximum. Cette limitation d'utilisation s'explique par la forte gastrotoxicité des médicaments. Les personnes souffrant d'ulcères gastroduodénaux ou de gastrite se voient également prescrire des médicaments pour protéger la muqueuse gastrique.
- Les corticostéroïdes sont des analgésiques hormonaux. En cas de douleur intense et de processus dégénératifs, des médicaments spéciaux sont administrés par voie intra-articulaire pour éliminer l'inflammation locale. Il est recommandé d'utiliser des composants longs. L'ingrédient actif dure jusqu'à 3-4 semaines. Pour certains patients, une seule injection suffit pour oublier longtemps la douleur.
- Les chondroprotecteurs sont des médicaments utilisés pour renforcer et nourrir le tissu cartilagineux. Chez de nombreux patients souffrant d'ostéochondrose de la colonne vertébrale, le cartilage et le tissu osseux sont faibles, il est donc nécessaire de les renforcer. Les chondroprotecteurs n'arrêtent pas le développement de la maladie et ne renforcent pas le tissu cartilagineux, mais ils aident à ralentir les processus dégénératifs. Ils sont suivis dans le cadre d'un cours long.
- Relaxants musculaires. Médicaments utilisés pour détendre les muscles tendus. La durée du traitement est de 2 à 4 semaines.
- Vitamines B. Substances neurotropes : B1, B6 et B12 aident en cas de sciatique ou de pincement du nerf sciatique. A fortes doses, ces substances ont un effet analgésique et nourrissent les fibres nerveuses endommagées.
Les méthodes de traitement conservatrices comprennent :
- Thérapie manuelle. La méthode permet de détendre les muscles tendus grâce au travail des mains d'un spécialiste. Lors d’une exacerbation, ce type de traitement ne doit pas être utilisé.
- Thérapie par l'exercice. Avec l'aide de la physiothérapie, vous pouvez renforcer vos muscles. Il a été prouvé que les maux de dos sont le plus souvent associés à une faiblesse musculaire, car la colonne vertébrale ne peut pas supporter la charge, ce qui entraîne fatigue et inconfort. Pour que le patient ressente un soulagement, il est nécessaire d'effectuer les exercices en permanence 2 à 3 fois par semaine. L'éducation physique améliore la posture et élimine la douleur.
- Massage. Avec l'aide d'un massothérapeute, il est possible d'améliorer la circulation sanguine dans les muscles endommagés, ce qui a un effet positif sur le bien-être. L'augmentation du flux sanguin nourrit et détend les tissus, ce qui aide à combattre les spasmes. La procédure est contre-indiquée en période aiguë et n'est réalisée que pendant la rééducation.
- Physiothérapie. Le traitement conservateur vise à améliorer le flux sanguin dans les tissus endommagés à l'aide d'une méthode matérielle. L’utilisation de courant ou de rayonnement magnétique améliore la communication musculaire, ce qui aide à combattre les spasmes et les douleurs chroniques. La physiothérapie permet l'utilisation locale de médicaments systémiques qui pénètrent bien sous la peau.
Prévention des maladies
L'ostéochondrose de la colonne vertébrale peut être prévenue en suivant un mode de vie sain, qui comprend l'abandon des mauvaises habitudes, une bonne alimentation et la lutte contre l'inactivité physique. Vous devez également surveiller votre poids. Les patients obèses subissent une charge accrue non seulement sur le dos, mais également sur tout le corps. Il est recommandé d'utiliser des chaussures orthopédiques et de contrôler la posture.
































